Introduction
La pollution de l’eau peut être d’origine naturelle, ou provenir d’activités humaines. Elle peut être de nature microbiologique (présence de bactéries, virus ou parasites) ou chimique. Selon l’Institut de veille sanitaire, en dehors des intoxications ponctuelles, la plupart des pathologies potentiellement observables dues à la pollution chimique de l’eau de distribution sont des cancers qui résultent d’une exposition à chronique (plus de 10 ans) à cette pollution (InVS, 2008).
Parmi les nombreux polluants pouvant être présents dans l’eau consommée, certains sont des substances cancérogènes avérés, comme l’arsenic inorganique, d’autres sont des cancérogènes suspectés, comme les sous-produits de désinfection et les nitrates (Cantor, 2010). Les pesticides relargués dans l’eau sont également suspectés de jouer un rôle dans l’apparition de certains cancers.
Arsenic
L’arsenic et ses composés inorganiques sont classés cancérogènes avérés pour l’homme par le CIRC (groupe 1). Des études épidémiologiques ont montré que l’exposition à l’arsenic par inhalation ou ingestion d’eau contaminée était à l’origine de cancers du poumon, de la peau et de la vessie.
D’autres études suggèrent l’existence d’une association entre l’exposition à l’arsenic dans l’eau de boisson et le développement de cancers de la prostate, du foie et du rein, mais les données actuellement disponibles ne permettent pas de conclure sur ces associations (CIRC, 2011).
La contamination de l’eau par l'arsenic naturel est un problème majeur de santé publique dans de nombreux pays du monde, notamment en Argentine, au Bangladesh, au Chili, en Chine, en Inde, au Mexique, en Thaïlande et aux Etats-Unis d'Amérique. L’ingestion d’eau ou d’aliments contaminés constitue la principale voie d’exposition à l’arsenic pour la population générale. En France, c’est l’eau de boisson qui constitue le contributeur majoritaire à l’exposition à l’arsenic inorganique (Anses, 2011, EAT2), bien que cette contribution varie en fonction du niveau de contamination de l’eau en arsenic. Plusieurs régions sont concernées par la présence d’une concentration importante d’arsenic dans le sous-sol : le Massif Central, l’Auvergne, les Vosges, les Alpes. En 2003, on estimait à 960 000 le nombre de sujets exposés à une eau de consommation ayant présenté au moins une concentration en arsenic supérieure à 10 µg/L (concentration maximale admissible) lors de prélèvements effectués en eau de distribution (InVS, 2011).
Sous-produits de la chloration de l’eau
Les sous-produits de la chloration (SPC) sont des substances chimiques qui se forment lorsqu’on ajoute des produits chlorés à l’eau pour détruire les microorganismes qu’elle peut contenir (bactéries, virus, etc.). Ils proviennent de la réaction entre les produits désinfectants et les matières organiques présentes naturellement dans l’eau. Les deux principaux groupes de sous-produits de la chloration de l’eau sont les trihalométhanes (chloroforme, bromodichlorométhane, bromoforme…) et les acides haloacétiques (acide monochloroacétique, acide dichloroacétique, trichloroacétique…). Le chloroforme, le bromodichlorométhane et l’acide dichloroacétique sont classés « cancérogènes possibles » (groupe 2B) par le CIRC ; les autres substances, dont l’eau potable chlorée, sont inclassables (groupe 3 du CIRC), ou non répertoriées.
Les principales voies d’exposition aux SPCs volatils (comme les trihalométhanes) sont l’inhalation et l’absorption cutanée (douches, bains, piscines), en plus de l’ingestion ; en revanche, les acides haloacétiques, peu volatils, sont presqu’uniquement absorbés par voie orale (Cantor, 2010).
Des associations entre les SPC et certains cancers ont été observées dans de nombreuses études épidémiologiques. Il s’agissait principalement des cancers de la vessie, du poumon, du rectum et du colon (InVS, 2006, part 1 ; Cantor, 2010). Certaines études ont montré une association entre l’exposition aux SPC et un risque augmenté de ces cancers, mais les résultats manquent de cohérence en termes de relation dose-réponse selon les localisations, et selon les composés et les espèces étudiés (les résultats et conditions des études expérimentales chez l’animal diffèrent de ceux effectués chez l’homme). Les données actuellement disponibles sont donc insuffisantes pour conclure à une relation causale entre l’apparition d’un de ces cancers et la consommation d’eau traitée par le chlore (InVS, 2011).
La limite de qualité fixée par décret est de 100 µg/L pour les eaux destinées à la consommation humaine (décret n°2001-1220, 2001).
Nitrates et nitrites
Les nitrates sont des composés chimiques naturellement présents à faible concentration dans l’environnement, en particulier dans les eaux souterraines, les eaux superficielles et les sols. Ils sont également présents dans l’alimentation. Ils résultent de la fixation de l’azote atmosphérique par les végétaux, puis de la décomposition des matières organiques. Les composés azotés alors présents dans le sol sont entraînés par les eaux de pluie vers les rivières, les lacs, le littoral, ou les nappes souterraines. Les nitrites, même s’ils peuvent être présents dans l’eau à faible concentration, ou dans l’alimentation, sont généralement le résultat d’un processus de métabolisation des nitrates dans l’organisme.
Les nitrates présents dans l’eau ingérée et les nitrites, produits de leur métabolisme, sont classés comme « cancérogènes probables » pour l’homme (groupe 2A) par le CIRC. Les données épidémiologiques pertinentes sur le risque de cancer lié aux nitrates dans l’eau sont très rares et ne permettent pas d’évaluer ce risque avec précision (INCa, 2009). A ce jour, bien que certaines études retrouvent une association entre la consommation d’une eau de boisson riche en nitrates et la survenue de cancers, celle-ci n’est pas encore établie en population générale (Ward, 2009 ; ORS, 2007).
En revanche, les nitrates en trop forte concentration peuvent être responsables d’une intoxication aigüe appelée la méthémoglobinémie (fixation des nitrites sur l’hémoglobine entraînant un défaut d’oxygénation). Ce risque concerne principalement les nourrissons.
Les niveaux de nitrates observés ces dernières décennies dans les sols et les eaux souterraines sont en augmentation. Celle-ci résulte principalement d’activités humaines, et notamment de l’utilisation croissante d’engrais azotés en pratique agricole intensive. Chez l’homme, les apports en nitrates proviennent en moyenne à 70-80% de l’alimentation, et à 20-30% de l’eau (OPESCT, 2003). Néanmoins, le bilan des analyses de nitrates en France et les niveaux mesurés ne justifient pas la mise en place d’une surveillance épidémiologique spécifique aux effets des nitrates sur la santé des consommateurs d’eau du robinet (InVS, 2008).
La concentration maximale de nitrates dans l’eau recommandée par l’OMS est de 50 mg/L. En France, pour les nitrates, la limite de qualité est de 50 mg/L pour les eaux de consommation et les eaux superficielles, et de 100 mg/L pour les eaux souterraines destinées à la production d’eau de consommation (décret n°2001-1220, 2001).
Plus spécifiquement, la commission européenne a adopté, en 1991, la directive 91/6/6/CEE, dite directive « nitrates », qui vise à réduire la pollution de toutes les eaux (souterraines, rivières, lacs) par les nitrates provenant de sources agricoles (CE, 1991). Cette directive a donné lieu à l’identification de zones vulnérables (18 860 communes classées en 2012), grâce à des mesures de concentrations en nitrates.
Un bilan sur la qualité de l'eau du robinet du consommateur vis-à-vis des nitrates pour l'année 2012, a été publié par le Ministère de la santé (Ministère de la Santé, décembre 2013).
Pesticides
Selon l’OMS, la principale voie d’exposition aux pesticides est l’alimentation (90% de l’exposition). La consommation d’eau représente donc en règle générale une contribution mineure dans l’exposition alimentaire aux pesticides (Rety, 2012; Anses, 2013).
Par ailleurs, en France, les eaux distribuées sont généralement de bonne qualité vis-à-vis des de la présence des pesticides analysés. En 2010, 96% de la population était alimentée par de l’eau en permanence conforme aux limites de qualité. Pour 4% de la population, l’eau du robinet a été au moins une fois non-conforme au cours de l’année 2010 (bilan ministère, 2010).
A ce jour, le risque de cancer lié aux résidus de pesticides dans l’eau de boisson n’est pas établi : il n’existe pas d’études actuellement disponibles qui concernent le lien entre l’exposition à des résidus de pesticides présents dans les eaux de boisson et les risques de cancer (INCa, 2009). C’est pourquoi la présence de pesticides dans l’eau ne fait pas l’objet d’une surveillance épidémiologique particulière (InVS).
Les limites de qualité de l’eau concernant les pesticides sont fixées par les directives européennes 98/83/CE et 75/44/CEE :
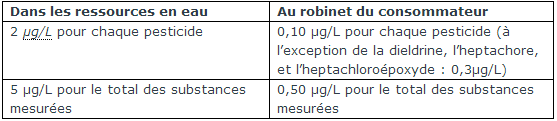
Un bilan sur la qualité de l'eau du robinet du consommateur vis-à-vis des pesticides en 2011-2012, va bientôt être publié sur le site internet du Ministère de la santé.
Radioactivité
La radioactivité naturelle de l’eau est directement liée à la nature géologique des terrains qu’elle traverse, le temps de contact (on parle d’ « âge de l’eau »), la température, la solubilité des éléments rencontrés, etc. Elle dépend donc fortement des régions.
Les niveaux de doses de radioactivité présents dans l’eau sont très faibles et ne représentent qu’une part minime de l’exposition à la radioactivité naturelle : celle-ci est de l’ordre de 2 à 6 millisievert (mSv) par an, et l’ingestion d’eau ou d’aliments contaminés y contribue pour environ 0,3 mSv. A ce jour, les études épidémiologiques n'ont pas permis d'établir de lien entre les niveaux de radioactivité dans l’eau de boisson et l’augmentation du risque de cancers du système digestif ou de leucémies notamment (Cantor, 2010 ; Bilan ministère, 2010).
L’arrêté du 11 janvier 2007 impose le contrôle sanitaire de la qualité radiologique des eaux destinées à la consommation humaine (valeurs guide et valeurs de référence de qualité).
Le radon dans l’eau
Le radon est un gaz radioactif, incolore et inodore, qui se trouve naturellement dans l’environnement rocheux. Du fait de sa grande volatilité et de sa période radioactive très courte, les doses de radon estimées dans l’eau de boisson sont très faibles. Le risque le plus important lié à sa présence dans l’eau résulterait de l’inhalation du gaz diffusé dans l’air lors de l’utilisation de l’eau contenant du radon plutôt que de son ingestion (IRSN).
A ce jour, aucune étude épidémiologique n’a mis en évidence d’association significative entre l’ingestion de radon par l’eau de boisson et son effet cancérogène sur ses différents organes cibles (système digestif, sang, système nerveux central, colon, rein, foie) (IRSN ; Al-Zoughool, 2009). La présence de radon dans l’eau du robinet ne présente donc pas d’enjeu sanitaire immédiat, même si la problématique est prise en compte par les autorités compétentes (Autorité de Sureté Nucléaire, IRSN) (Bilan ministère, 2010).
Les résidus de produits pharmaceutiques dans l’eau de boisson
Des résidus de médicaments peuvent être présents dans l’eau pour diverses raisons : contamination par les matières éliminées par l’organisme (urine, excréments…), eaux de ruissellement d’origine agricole contenant des déjections animales, ou mauvaise gestion des déchets médicamenteux. La présence de ces composés dans l’eau de boisson et son impact sanitaire sont des préoccupations de santé publique importantes.
D’après les études menées depuis les années 1980, des résidus de médicaments sont présents à doses très faibles dans les eaux de surface ou souterraines (inférieures à 100 ng/L) et dans les eaux traitées (inférieures à 50 ng/L) (Anses, 2011 ; OMS, 2012). Compte-tenu des connaissances actuelles, ces niveaux d’exposition n’entraînent pas de risques pour la santé humaine, car ils sont largement inférieurs aux doses thérapeutiques minimales, ainsi, il a été montré que la dose absorbée par consommation d’eau durant toute une vie reste bien inférieure à une dose thérapeutique quotidienne (InVS, 2008 ; OMS, 2012).
Cependant, les études sont rares et les problématiques des interactions entre les différentes molécules et de l’exposition chronique à faibles doses se posent, particulièrement chez pour les individus vulnérables. En 2011, l’Anses a publié les résultats de la campagne nationale d’occurrence des résidus de médicaments dans les eaux destinées à la consommation humaine (Anses, 2011) ; ils présentent les molécules effectivement détectées et leur quantification par rapport à une liste de substances prioritaires. A la suite de cette campagne, un plan national sur les résidus de médicaments dans l’eau (PNRM) a été mis en place en France en 2011. Ce plan vise à anticiper un risque éventuel pour l’Homme de la présence de ces composés dans l’eau. Il attache une attention particulière aux médicaments anticancéreux et aux dérivés hormonaux (DGS, 2011). Dans ce contexte, l’Anses a publié en mai 2013 une méthode générale d’évaluation des risques sanitaires liés aux résidus de médicaments dans l’eau (Anses, 2013). Elle y stipule que pour les molécules pilotes (carbamazépine et danofloxacine), il existe « un risque négligeable pour la santé lié à l’ingestion de ces molécules » (Anses, 2013), et souligne la nécessité de disposer de données d’évaluation de la toxicité chronique des principes actifs et de leurs métabolites.
Autres substances cancérogènes
D’autres substances classées cancérogènes peuvent être présentes accidentellement à faibles doses dans l’eau potable :
- l’amiante peut provenir de la migration de fibres venant de conduits en amiante-ciment ; néanmoins, les études épidémiologiques concluent à ce jour à l’absence de sur-risque de cancer associé à la consommation d’une eau contaminée par les fibres d’amiante (HAS, 2009 ; Cantor, 2010).
- le chlorure de vinyle monomère (CVM) peut être un composant des conduites de distribution d’eau potable en polychlorure de vinyle (PVC), et ainsi migrer vers celle-ci. Il s’agit cependant d’une voie mineure d’exposition et le CVM est désormais intégré dans les contrôles réglementaires de l’eau potable (arrêté du 11 janvier 2007).
- le trichloréthylène peut contaminer les eaux de surface ou souterraines suite à des déversements accidentels ou à une élimination inadéquate. Il ne contamine cependant les eaux qu’à l’état de traces du fait de sa forte volatilité et de sa solubilité très faible.
- le benzène : les rejets d'eaux et les décharges industrielles ou les fuites de stockages enterrés d'essence peuvent être à l'origine de la pollution de l'eau et du sol par le benzène. Il est cependant présent essentiellement dans les eaux souterraines, en très faible quantité (sous la teneur limite de 1 µg/L).
- le plomb est un cancérogène probable (groupe 2A du CRIC), qui peut être présent dans l’eau suite au phénomène de corrosion des tuyaux de distribution qui contiennent du plomb. A ce jour, aucune étude épidémiologique n’a démontré d’augmentation de risque de cancer due à la présence de plomb dans l’eau potable.
- Certaines cyanobactéries peuvent produire certaines microtoxines dont le pouvoir cancérogène est suspecté, mais leurs effets sont encore insuffisamment évalués (Afssa, 2006).
Réglementation et surveillance de la qualité de l’eau
En 2000, le parlement européen a mis en place la directive cadre sur l’eau qui n’est pas spécifique des eaux destinées à la consommation humaine. Cette directive fixe et simplifie une politique communautaire dans le domaine de l’eau dont l’objectif principal est d’obtenir un bon état des eaux d’ici 2015, en réduisant ou en éliminant les rejets de substances prioritaires.
Au niveau européen, la qualité des eaux destinées à la consommation humaine est dictée par la directive 98/83/CE. Elle est transposée en droit français par le décret n° 2001-1220 du 20 décembre 2001. Ce décret abrogé a été codifié, depuis mai 2003, dans le code de la santé publique aux articles R. 1321-1 à R. 1321-66. Pour être potable, l’eau doit répondre à une soixantaine de critères définis par l’arrêté du 11 janvier 2007 du ministère de la santé (paramètres organoleptiques, physico-chimiques, chimiques, micro-biologiques…) (ARS, 2011). Cet arrêté définit des limites et des références de qualité pour chacun des paramètres à contrôler. Les analyses de qualité sont effectuées par les Agences Régionales de Santé (ARS) ; les communes sont administrativement responsables de la distribution de l’eau potable.
L’eau fait l’objet d’un suivi sanitaire permanent destiné à garantir la sécurité sanitaire, ce qui en fait l’un des aliments les plus contrôlés. Le programme « Eau et santé » mené par l’Institut de Veille Sanitaire est en particulier ciblé sur les composés dont l’impact sur la santé est avéré ou fortement suspecté, et dont l’ingestion d’eau constitue la voie d’absorption principale.
Evolutions récentes
En 2012, la commission européenne a proposé d’ajouter 15 nouvelles substances prioritaires à la directive cadre sur l’eau. Il s’agissait de produits phytopharmaceutiques (CE, 2012) qui devront être supprimés progressivement des émissions dans les eaux dans un délai de 20 ans.
L’Anses, en collaboration avec l’Agence Nationale de Sécurité du Médicament, ont publié en mai 2013 une méthode générale d’évaluation des risques sanitaires liés à la présence des résidus de médicaments dans l’eau (Anses, 2013).
Aux niveaux national et régional en Rhône-Alpes, les plans Santé Environnement (PNSE2 et PRSE2) prévoient chacun 4 actions pour respectivement protéger la population des contaminations environnementales liées à l’eau et réduire les émissions de substances véhiculées par l’eau, sources de risques pour la santé.